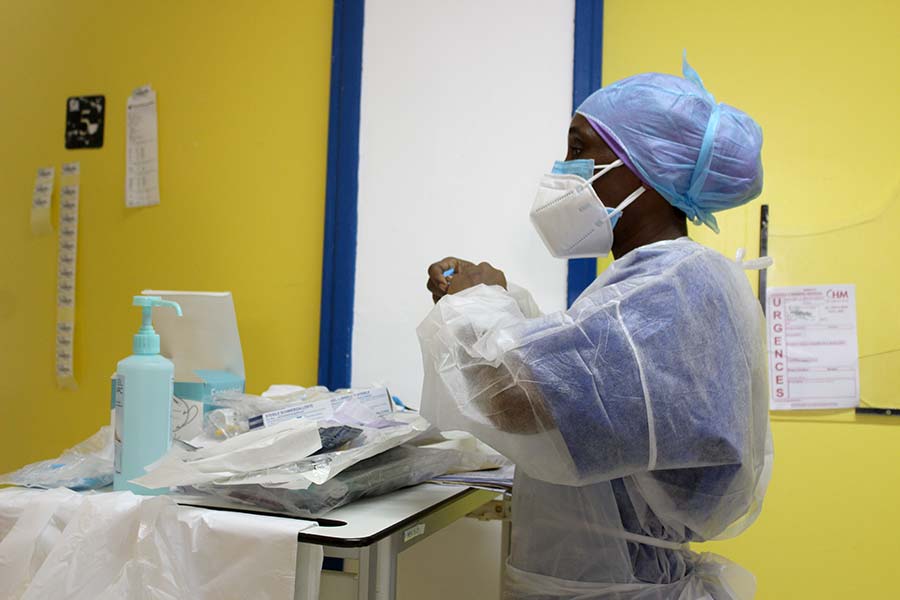
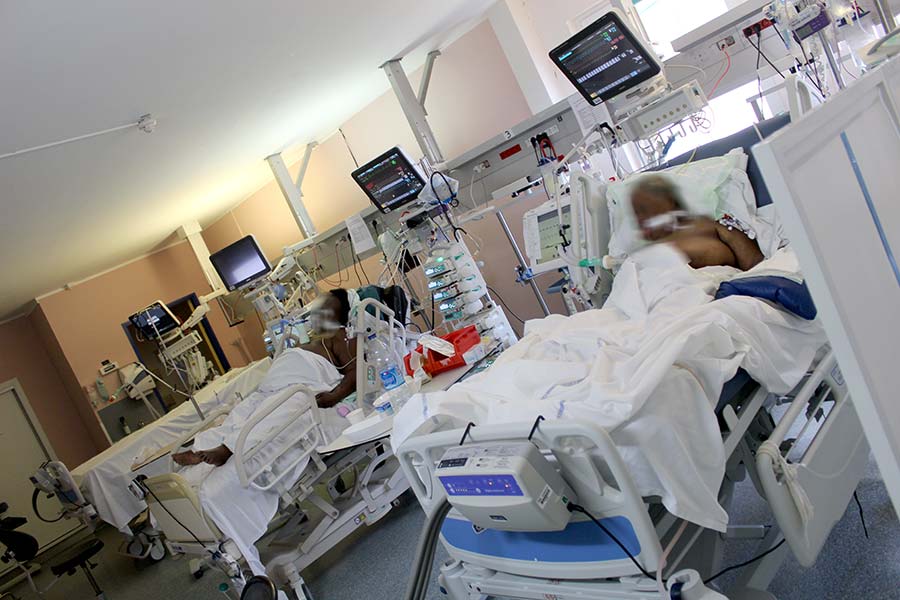
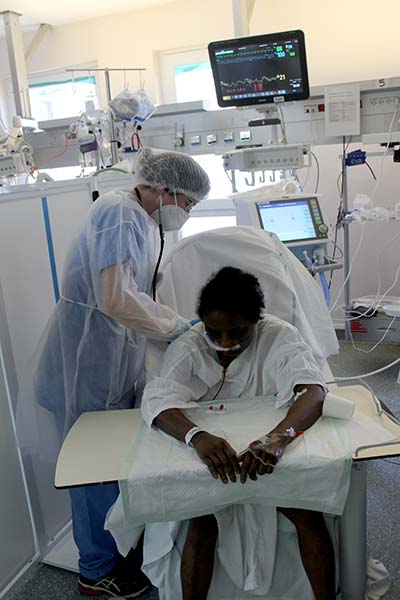
En réanimation, la tension est à son comble. Avec une durée d’hospitalisation pouvant varier de 3 à 6 semaines, les patients atteints du Covid-19 concentrent à eux seuls la majeure partie des lits du service. À ce jour, les évacuations sanitaires quotidiennes sont l’unique moyen de garder la tête hors de l’eau. Pour combien de temps encore…
Bip… Bip… Bip… Vendredi. 10h. Dans le couloir principal de la réanimation, le fond sonore omniprésent des machines rythme les va-et-vient des personnels soignants en tunique bleue, presque toujours le regard tourné vers les écrans. Quelques minutes seulement après l’envoi de quatre nouveaux patients Covid vers La Réunion. Une petite bouffée d’oxygène, devenue quotidienne depuis quelques jours, qui permet, ce jour-là, de repasser à 27 lits occupés sur les 32 disponibles (contre 16 habituellement). « Nous sommes à flux tendu, nous avons l’impression d’être face à un mur », analyse Renaud Blondé, le chef de service, au moment de montrer l’évolution de la courbe épidémique. Pas de doute, la marge de manœuvre est infime. Et est surtout mise à rude épreuve depuis l’arrivée du variant sud-africain sur le territoire, après une accalmie au mois de janvier. « C’est une vague violente qui n’a rien à voir avec la première. »
Mono-défaillance respiratoire
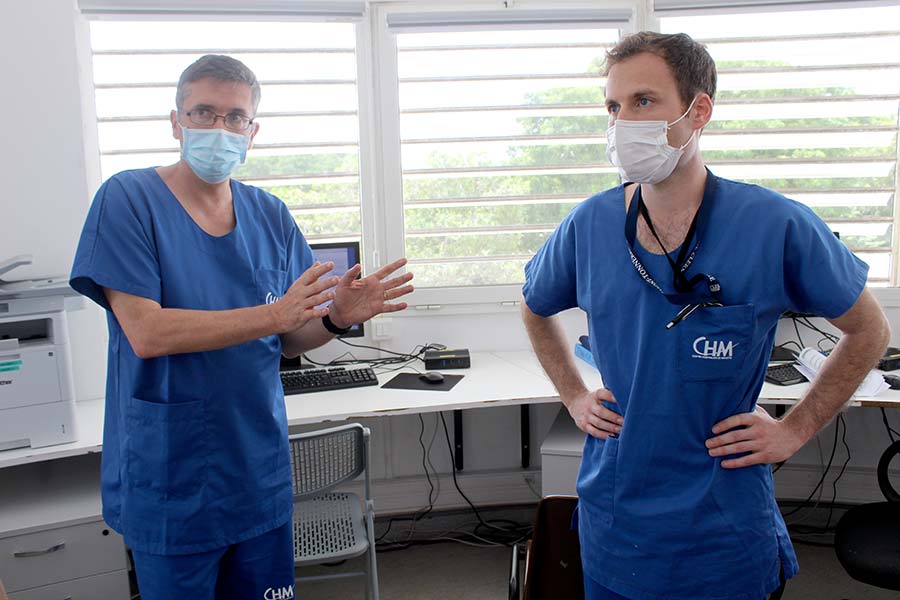
Cette flambée du nombre de cas, conjuguée à des taux d’incidence et de positivité records, affole les esprits des autorités, qui craignent le pire pour le 101ème département, déjà soumis à une forte tension hospitalière en temps normal. D’où l’envoi par le gouvernement du service de santé des armées pour épauler les équipes mahoraises sur le qui-vive. « L’objectif est de nous occuper de 10 lits de manière autonome afin de décharger le CHM, qui nous fournit la pharmacie et des consommables médicaux », détaille Philippe, le médecin principal, dont la durée de la mission dépend de la “cinétique”.
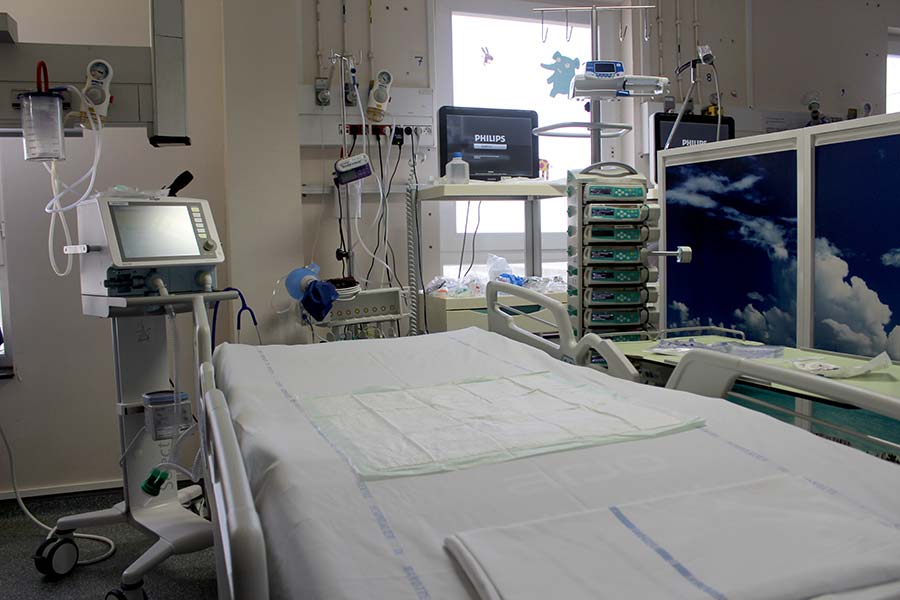
Une augmentation des capacités, à laquelle il faut ajouter 6 lits supplémentaires en lieu et place de la salle de réveil. Une transformation possible en raison de la déprogrammation d’une grande partie des opérations chirurgicales. « Les blocs sont réservés pour les urgences vitales », précise Renaud Blondé. Mais à cause d’un manque d’espace, ces deux unités temporaires ne suivent que des cas de mono-défaillance respiratoire et laissent par exemple à la charge du service polyvalent les 30% des positifs atteints en plus d’insuffisance rénale.
« Un petit miracle »
Si ce dispositif permet de garder la tête hors de l’eau, le recours aux évacuations sanitaires est indispensable pour ne pas sombrer dans le chaos. Mais là encore, la stratégie peut s’avérer périlleuse. « La place idéale d’un patient de réanimation est de ne pas quitter sa chambre. Si nous le transférons, c’est que nous n’avons pas le choix », martèle le chef de service, bien conscient du facteur risque que cela implique, entre la mise sur brancard, le transport en barge ou en hélicoptère, le décollage et l’atterrissage, la perte de 10 points de saturation en raison de l’altitude… « À chaque manipulation, le cathéter peut s’arracher. […] C’est un petit miracle que sur les 37 patients évasanés, il n’y ait pas eu de casse », poursuit Renaud Blondé, qui demande toujours l’accord des familles avant de donner le go pour un déplacement de 8 heures porte à porte.
Il faut dire que les critères d’éligibilités pour un départ sont des plus stricts. Ce sont des patients dits lourds, c’est-à-dire intubés-ventilés et sédatés, qui ont une stabilité respiratoire depuis au moins 24 heures et qui n’ont pas été mis sur le ventre au cours des 12 dernières heures. Autre précaution : le taux d’oxygène ne doit pas être supérieur à 60%. « Il peut se passer beaucoup de choses durant le trajet. Il faut anticiper une dégradation, c’est la raison pour laquelle nous avons changé une dizaine de fois les profils retenus. » En parallèle, des discussions sont toujours en cours pour tenter d’installer une troisième civière dans l’appareil. Tandis que des évacuations avec un Boeing 777 vers la métropole sont dans les petits papiers. Seul problème, un transfert sanitaire d’une telle distance « ne s’est jamais fait en moyen aéroporté ».
Une quatrième unité de réanimation
Toutes les options sont envisagées, car le temps presse ! Selon Renaud Blondé, de nombreux malades actuellement en médecine auraient déjà dû intégrer son service. « Nous les prenons malheureusement au dernier moment, mais nous allons contrôler leur état deux fois par jour pour voir s’il y a une aggravation… » D’autant plus que les conditions d’accès en réanimation ont été revues à la hausse : « Nous sommes passés d’un besoin de 6 litres d’oxygène par minute à 10-12 litres. » L’idée d’ouvrir une quatrième unité, située trois étages plus bas, est également sur la table. Mais cette éventualité serait à la fois « très dangereuse pour les patients et les infirmières ». « Nous n’aimerions pas arriver à cette extrémité mais nous nous y préparons. Ce serait vraiment du dégradé de chez dégradé… »
C’est la raison pour laquelle tout le personnel soignant attend impatiemment le pic épidémique, prévu pour le début du mois de mars. Dans le cas contraire, il faudrait « mettre des gens intubés ventilés aux urgences », prévient Alain, médecin chef du service de santé des armées. « Nous flirtons avec la rupture. » Si Renaud Blondé entrevoit un semblant de stabilisation, il reste très prudent sur la lecture des chiffres. « Heureusement qu’il y a les militaires, la réserve sanitaire et la solidarité avec La Réunion, sinon cela ferait déjà un mois qu’il y aurait des dizaines de morts », résume-t-il, pour faire comprendre de la gravité de la situation. « Sans les evasan, nous sommes saturés en 24 heures ! » Ne reste plus qu’à prier que la propagation du virus sur l’île Bourbon ne soit pas aussi brutale qu’à Mayotte…